Marktwerking in de zorg
21 augustus 2012 om 16:01 0 reacties
Sinds 2005 onderhandelen zorgverzekeraars en ziekenhuizen vrijelijk over prijs en omvang van een gedeelte van de zorgproductie. Op dit moment gaat het over vierendertig procent van het zorgaanbod. Sinds 2005 wordt de prijsvorming van deze zorgproducten nauwgezet in de gaten gehouden. Er is echter nog geen studie naar de ontwikkeling van kosten van deze zorg. Dit artikel geeft een eerste analyse van de ontwikkeling van de kosten van vijftien diagnose-behandelcombinaties die verantwoordelijk zijn voor zeventig procent van de zorgproductie in het vrije segment.
| Dit artikel geeft een eerste analyse van de ontwikkeling van zorgproductie en kosten in het vrij onderhandelbare segment van de ziekenhuisproductie. Daartoe zijn vijtien diagnose-behandelcombinaties (DBC’s) onderzocht die verantwoordelijk zijn voor zeventig procent van de totale productie in het vrije segment. De kosten van zeven van de negen diagnosen waarop deze DBC’s betrekking hebben, blijken te zijn afgenomen, en dit geldt ook voor acht van de vijftien DBC’s. Van elf van de vijftien onderzochte DBC’s is ook de kostenhomogeniteit toegenomen. Hoe homogener de kosten van een DBC zijn, des te lager de spreiding van de behandelingskosten in deze DBC. Een verbeterde kostenhomogeniteit wijst op een betere registratie en een meer effectieve beheersing van de kosten. |
De Nederlandse overheid heeft verschillende initiatieven ondernomen om vraagsturing en marktwerking in de gezondheidszorg, en in het bijzonder in de curatieve sector, te stimuleren. De invoering van de vrije prijsonderhandelingen, het B-segment, is wel de meest vergaande vernieuwing die recentelijk is ingevoerd. De bedoeling is dat marktwerking moet leiden tot een hogere productiviteit, een lager kostenniveau en een betere kwaliteit van zorg (Ministerie van VWS, 2001). Of dit ook daadwerkelijk tot stand komt is sterk afhankelijk van de werking van de zorgmarkt en de wijze waarop zorgaanbieders daarop reageren. Een volkomen markt met transparante prijzen zal zorgaanbieders stimuleren tot omzetgroei en een voortdurende neerwaartse druk uitoefenen op prijzen en kosten van zorgproducten. Verstoringen in de werking van de markt, door bijvoorbeeld monopolieposities of niet-transparante prijzen, kunnen leiden tot een achterblijvend zorgaanbod, te hoge prijzen en inefficiënte productie.
In 2005 is het B-segment gestart met tien procent van de medisch specialistische zorg (1246 DBC’s). In 2008 is dit segment uitgebreid naar twintig procent (4921 DBC’s) en in 2009 naar circa vierendertig procent (7025 DBC’s). Voorlopig wordt een pas op de plaats gemaakt om een beeld te krijgen van de werking van de vrije markt voordat verdere uitbreiding wordt overwogen. Tevens wil de overheid wachten met uitbreiding op de introductie van een verbeterd DBC-systeem (NZa, 2009).
Dit artikel probeert aan deze evaluatie een bijdrage te leveren door de ontwikkelingen in productie en kosten van het in 2005 vastgestelde B-segment in de periode 2005 tot en met 2007 te analyseren. Er zijn al verschillende studies verricht naar de effecten van marktwerking voor de prijsvorming in het B-segment (Van Ineveld, 2006; NZa, 2009), maar er is nog geen studie verschenen die zicht geeft op de effecten van het B-segment op de kosten van zorgproductie in ziekenhuizen. Dit artikel poogt een eerste analyse te geven van de effecten van marktwerking op de omvang en op de gemiddelde kosten van ziekenhuiszorg. Om deze analyses uit te voeren hebben we dankbaar gebruik gemaakt van DBC-informatie van het landelijke DBC-informatiesysteem (DIS) van de algemene ziekenhuizen die ons door de NVZ ter beschikking is gesteld. We hebben allereerst de betrouwbaarheid van deze dataset nader bekeken. Vervolgens hebben we vijftien DBC’s die gezamenlijk verantwoordelijk zijn voor zeventig procent van het totaal aantal DBC’s in het B-segment geanalyseerd.
In de onderzochte periode 2005-2007 is het aantal zorgactiviteiten binnen de meeste DBC’s significant verminderd, hetgeen mogelijk kan wijzen op een verbeterde doelmatigheid. Deze verbetering is voor elke DBC op een andere wijze tot stand gekomen. Wel geldt voor alle DBC’s dat er een verschuiving is opgetreden van intramurale naar meer extramurale behandelingsvormen. Ten slotte blijkt dat de invoering van het B-segment ook heeft geleid tot minder variatie in kosten binnen de onderzochte DBC’s. Dit kan erop wijzen dat de registratie van DBC’s in de loop der jaren is verbeterd. Het kan ook een gevolg zijn van een meer effectieve kostenbeheersing in ziekenhuizen.
DIS-data
Er zijn veel twijfels over de betrouwbaarheid van DIS-data, vooral over de gegevens van het jaar 2005. De dataset is daarom allereerst getest op volledigheid, tijdigheid en juistheid van de gegevens. Er is onder andere gekeken naar de volledigheid van de DBC-code, patiëntenkarakteristieken, unieke identificatienummers (subtrajecten) en verrichtingendata. Met name gegevens over patiëntenkarakteristieken, zoals leeftijd en postcode, bleken niet compleet te zijn. Het bestand is tevens gecontroleerd op verrichtingengegevens zoals de datum van de verrichting en administratieve tegenboekingen. Inconsistente registraties zijn eveneens uit de database verwijderd. In totaal hebben we ongeveer vijf procent verwijderd, hetgeen gebruikelijk is. Onze betrouwbaarheidscontroles zijn echter niet in staat om fouten in de registratie ‘bij de bron’, de verrichtingenregistratie, te verifiëren en te corrigeren. Om de kans op aanzienlijke fouten in onze analyses te minimaliseren hebben we extreme zorgprofielen (outliers) uit het bestand verwijderd. Het aantal outliers is ongeveer tien procent. Hoewel dit percentage iets hoger ligt dan wordt aangegeven in de literatuur (Palmer & Reid, 2001), is dit voor dit onderzoek acceptabel omdat we ons vooral richten op verschuivingen in gemiddelde waarden van grote DBC-groepen.
We concentreren onze analyses op zeven diagnoses (1.185.313 DBC’s). Daarnaast concentreren wij ons op DBC’s met een groot volume. Concreet betekent dit dat we vijftien DBC-codes (1.034.859 DBC’s) hebben geselecteerd die elk minimaal één procent van het totaal aantal DBC’s in het B-segment vertegenwoordigen (zie tabel 1). In totaal representeren de vijftien DBC-codes ruim zeventig procent van de aantallen van het B-segment. De gemiddelde kosten van een DBC zijn berekend door de kostprijzen van de zorgactiviteiten van een DBC, te vermenigvuldigen met de gerealiseerde omvang van de activiteiten. Voor de vaststelling van de kosten en de spreiding is gebruik gemaakt van uniforme landelijke kostprijzen.
| Diagnose | DBC omschrijving | DBC code |
| Cataract | Cataract | Behandeling in dagopname met ingreep | 11 554 32 |
| Arthrosis | Arthrosis bekken/heup/bovenbeen | Operatie met klinische opname met gewrichtsprothese Arthrosis knie | Operatie met klinische opname met gewrichtsprothese Arthrosis knie | Operatie met dagopname |
11 1701 223 11 1801 223 11 1801 212 |
| Adenoïd & Tonsillen | Ziekten adenoïd & tonsillen | Operatie met dagopname Ziekten adenoïd & tonsillen | Operatie met klinische opname |
11 52 212 11 52 213 |
| Hernia femoralis/ inguinalis | Hernia femoralis/inguinalis | Operatie met dagopname Hernia femoralis/inguinalis | Operatie met klinische opname |
11 121 202 11 121 203 |
| Varices | Varices | Grote ingreep op de polikliniek | dermatologie Varices onderste extremiteiten | Operatie met dagopname | heelkunde |
11 24 41 11 423 202 |
| Diabetes | DM zonder secundaire complicaties | behandeling nno/ niet verbijz. poliklinisch DM met secundaire complicaties | behandeling nno/niet verbijz. poliklinisch Vervolg | DM zonder secundaire complicaties | behandeling nno/niet verbijz. poliklinisch Vervolg | DM met secundaire complicaties | behandeling nno/niet verbijz. poliklinisch |
11 221 1101 11 222 1101 21 221 1101 21 222 1101 |
| Hernia | Rughernia (HNP) | reguliere behandeling poliklinisch | 11 1203 111 |
Tabel 1. Samenstelling onderzochte diagnoses en DBC's
Ontwikkeling in kosten en productie
Ten opzichte van de kosten van 2005 blijkt dat de kosten van vrijwel alle onderzochte diagnosecategorieën in de jaren 2006 en 2007 te zijn gedaald. Slechts twee diagnosecategorieën vormen hierop een uitzondering, namelijk spataderen (varices) (dermatologie) en hernia. Het grootste deel van de kostendaling is vooral in het jaar 2007 gerealiseerd (zie voor een overzicht tabel 2). Bij het gelijk houden van de kostprijzen betekent dit dat de behandelingsintensiteit in verrichtingen van deze aandoeningen is afgenomen: binnen elke diagnosecategorie worden derhalve minder intensieve behandelprofielen gebruikt door een verschuiving naar minder dure DBC’s binnen een diagnose.
| % Verandering gemiddelde kosten (op basis van kostprijs 2006) | ||
| Diagnoses | 2006 t.o.v. 2005 | 2007 t.o.v. 2006 |
| Cataract | 2.20 | -6.00 |
| Anthrosis bekken/heup/bovenbeen | -1.29 | -5.45 |
| Anthrosis knie | -1.04 | -5.37 |
| Adenoïd & Tonsillen | -3.25 | -3.64 |
| Hernia femoralis/inguinalis | -4.60 | -6.43 |
| Diabetes | -3.75 | 0.15 |
| Varices (dermatologie) | 1.61 | 4.15 |
| Varices (heelkunde) | -4.72 | -5.80 |
| Rughernia (HNP) | -1.74 | 2.43 |
Tabel 2. Gemiddelde kostenontwikkeling diagnoses
Binnen de vijftien geselecteerde DBC’s is het aantal behandelingen (gemeten in het aantal afgesloten DBC’s per jaar) gestegen met gemiddeld negen procent over de periode 2005-2007. Alleen het aantal diabetes- en (klinische) herniabehandelingen is afgenomen (tabel 3). De grootste volumestijging is gerealiseerd in dagbehandeling. Behandelingen die zowel een klinische DBC als een dagbehandeling/poliklinische DBC hebben, geven een verschuiving te zien van klinische behandeling naar poliklinische en dagbehandelingen. De behandelintensiteit is voor de meeste DBC’s significant gedaald. Daling zien we in de behandeling van amandelen, artrose en spataderen. Daarnaast zijn er ook grote stijgers, met name diabetes en rughernia.
| DBC omschrijving | Volume verandering (%) | Kostenverandering (%) | DBC's t.o.v. totaal DBC's met dezelfde diagnose (% aantallen) | DBC's t.o.v. totaal DBC's met dezelfde diagnose (% kosten) | ||
| 2005-2006 | 2006-2007 | 2005-2006 | 2006-2007 | 2007 | 2007 | |
| Adenoïd en tonsillen | operatie | dagopname | 13,94 | 6,11 | -3,42 | -2,42 | 73,22 | 56,60 |
| Adenoïd en tonsillen | operatie | klinische opname | 13,5 | -1,45 | -3,01 | -2,03 | 23,10 | 41,30 |
| Arthrosis heup | operatie | klinische opname | gewrichtsprothese | 9,94 | 18,93 | 3,27 | -6,62 | 96,32 | 97,61 |
| Arthrosis knie | operatie | klinische opname | gewrichtsprothese | 5,98 | 8,02 | -1,5 | -5,26 | 56,79 | 81,31 |
| Arthrosis knie | operatie | dagopname | 17,36 | 11,77 | -4,11 | -3,54 | 32,54 | 11,13 |
| Cataract | behandeling dagopname | met ingreep | 16,94 | 8,93 | 2,53 | -5,71 | 97,60 | 97,22 |
| DM znd sec. complicaties | beh.nno | poliklinisch | -25,66 | -3,66 | 16,36 | 7,85 | 5,36 | 3,63 |
| DM met sec. complicaties | beh.nno | poliklinisch | -34,57 | -15,39 | 22,78 | 4,71 | 8,18 | 5,87 |
| Vervolg | DM znd sec. complicaties | beh.nno | poliklinisch | 18,05 | 4,41 | 5,71 | 2,05 | 24,26 | 13,16 |
| Vervolg | DM met sec. complicaties | beh.nno | poliklinisch | -3,46 | -11,1 | 7,52 | 2,77 | 40,55 | 23,50 |
| Rughernia (HNP) | reguliere behandeling poliklinisch | -9,06 | 7,23 | 8,73 | 2,98 | 78,05 | 43,71 |
| Hernia femoralis/inguinalis | operatie met dagopname | 17,61 | 16,54 | 3,2 | -2,66 | 53,21 | 48,75 |
| Hernia femoralis/inguinalis | operatie met klinische opname | -15,95 | -10,88 | 0,55 | -1,75 | 25,31 | 35,23 |
| Varices | grote ingreep op de polikliniek | 1,19 | 12,26 | 0,93 | 2,55 | 68,79 | 63,60 |
| Varices | onderste extremiteiten | operatie | dagopname | 6,42 | 15,14 | -2,55 | -5,34 | 66,75 | 57,88 |
Tabel 3. Verandering in behandelintensiteit en volume
De manier waarop de verrichtingintensiteit wijzigt verschilt per DBC: bij staar, amandelen en hernia (chirurgie) vermindert het aantal polikliniekbezoeken en worden de chirurgische ingrepen geïntensiveerd. Bij heupen en spataderen verricht men minder chirurgische ingrepen, terwijl bij dermatologie therapeutische activiteiten zijn afgenomen. De activiteiten in de bijkomende diagnostiek blijven voor de geselecteerde DBC’s op ongeveer hetzelfde niveau.
Verhoging kostenhomogeniteit
Tenslotte hebben we gekeken of er sprake is van een vermindering in de spreiding van de ziekenhuiskosten per DBC, ook wel homogeniteit genoemd. Indien er binnen een DBC grote verschillen in kosten tussen ziektegevallen vóórkomen (dit is een hoge spreiding van kosten van een DBC) noemen we deze DBC ‘kostenheterogeen’. Een DBC met een lage kostenspreiding is derhalve meer ‘kostenhomogeen’ dan een DBC met een hoge kostenspreiding. De kostenhomogeniteit wordt in het algemeen berekend aan de hand van de CV-waarde (coefficient of variation): dit is de verhouding tussen de standaardafwijking en het gemiddelde van ziekenhuiskosten per DBC-code per jaar. Van alle geselecteerde DBC’s in het B-segment is de homogeniteit aanzienlijk toegenomen, behalve van de amandelen (opname), heup, knie en hernia (opname). Zie voor een overzicht figuur 1. In tegenstelling tot de vermindering in de behandelintensiteit is hier de meeste winst in het eerste jaar 2006 behaald. Dit kan een registratie-effect zijn: 2005 was immers het invoeringsjaar met nogal wat kinderziekten. Bij vermindering van het aantal extreme DBC’s (outliers) door verkeerde registratie neemt de kostenhomogeniteit van de DBC’s vanaf 2006 toe. De verhoging van de kostenhomogeniteit kan ook veroorzaakt worden door een betere kostenbeheersing. Voor de meeste DBC’s zet de in 2006 ingezette homogeniteitsverbetering in 2007 door. Dit wijst op de mogelijkheid dat specialisten en ziekenhuizen extra maatregelen nemen om extreme hoge en extreme lage kosten binnen DBC’s in het B-segment te reduceren, om op deze wijze hun onderhandelingspositie te verbeteren.
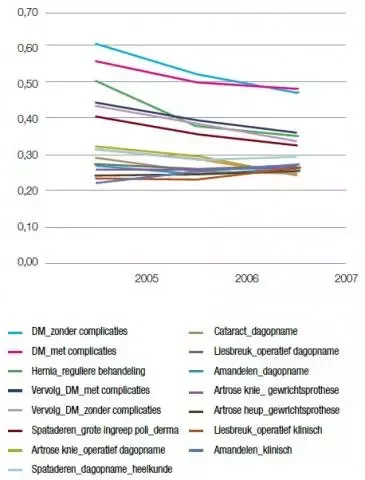 Figuur 1. Ontwikkeling in kostenhomogeniteit DBC's 2005-2007 |
Conclusies
De in dit artikel gepresenteerde analyses van de geregistreerde DBC’s van 2005, 2006 en 2007, laten enkele interessante effecten zien. De resultaten tonen aan dat met vijftien DBC’s in het B-segment gemiddeld zeventig procent van de aantallen zijn gemoeid. Deze DBC’s zijn nader geanalyseerd. De belangrijkste conclusie is dat de behandelintensiteit in verrichtingen van veruit de meeste DBC’s in het B-segment is verminderd. Daarnaast blijkt dat de kostenhomogeniteit van vrijwel alle onderzochte DBC’s is toegenomen. Dat wijst op een betere registratie, geprotocolleerd werken en kostenbeheersing.
Deze conclusies schetsen een redelijk positief beeld van de DBC’s in het huidige B-segment. Het is daarom van belang op vier beperkingen van onze analyses te wijzen. Zo hebben we ons beperkt tot analyses van het aantal en de zorgintensiteit van enkele DBC’s in het B-segment. Bij gebrek aan kwalitatieve gegevens kunnen we daarom niet zeggen of de door ons geconstateerde efficiëntieverbetering ten koste is gegaan van de kwaliteit van de zorg. In ons onderzoek hebben we ons voorts voorlopig beperkt tot de algemene ziekenhuizen. Zelfstandige behandelcentra (ZBC’s) en de academische ziekenhuizen zijn in ons onderzoek niet meegenomen. Het is goed mogelijk dat de kostenontwikkelingen in de ZBC’s en academische centra afwijken van die in de algemene ziekenhuizen. Tevens gaat het in dit onderzoek voornamelijk over planbare zorg. Het is daarom niet goed mogelijk op basis van deze analyses uitspraken te doen over ontwikkelingen in doelmatigheid als het B-segment wordt uitgebreid met minder planbare en meer gecompliceerde zorg. Tot slot schetsen onze resultaten een landelijk beeld. Het is goed mogelijk dat afzonderlijke ziekenhuizen afwijken van dit landelijke beeld. Toekomstige analyses zouden dan ook moeten uitwijzen onder welke condities zowel kwaliteit als doelmatigheid van de zorg optimaal kunnen worden gestimuleerd. De huidige ontwikkelingen in de DBC-systematiek maken het mogelijk deze analyses in de toekomst uit te voeren. Met deze informatie kunnen zowel de zorgaanbieders als verzekeraars goed worden geholpen in hun zoektocht naar de optimale inrichting van het zorgstelsel.
Mevr. drs. Yvonne Krabbe-Alkemade is onderzoeker aan de Vrije Universiteit.
Prof. dr. Tom Groot is hoogleraar Management Accounting aan de Vrije Universiteit.
Literatuur
- Ministerie van VWS (2001), ‘Nota Vraag aan Hoofdlijnen van vernieuwing van het zorgstelsel’, TK 27855 nrs. 1-2.
- Ineveld, M. van, Dohmen, P., & Redekop, K. (2006), ‘De startende marktwerking in de gezondheidszorg’, In: Economisch Statistische Berichten, 91(september), pp. 470-473.
- Nederlandse Zorgautoriteit (2009), Monitor Ziekenhuiszorg 2009, Tijd voor reguleringszekerheid.
- Palmer, G. and Reid B. (2001), ‘Evaluation of the performance of diagnosis-related groups and similar casemix systems: methodological issues’, In: Health Services Management Research 14(2), pp. 71-81.
